En una publicación pasada escribíamos qué debemos hacer cuando nos diagnostican un cáncer de mama, y en esta semana estaremos desarrollando las diversas opciones de tratamiento de las que disponemos. Como ya hemos comentado en diversas ocasiones, el cáncer de mama hoy en día no se debe considerar como una única entidad que se debe tratar de la misma forma; además, con el desarrollo de las nuevas tecnologías (plataformas genéticas p.e.) nos permitirán en un momento dado decidir si debemos usar o no ciertas terapéuticas.
Las opciones de tratamiento que desarrollaremos no significa que obligatoriamente se realicen en este orden
Quimioterapia:
Tratamiento que se administra con drogas generalmente por vía parenteral (endovenosa). Existen de diferentes mecanismos de acción, pero todas están desarrolladas para provocar la muerte de aquellas células que tienen una alta actividad de multiplicación (mitosis). Esto es lo que explica la mayoría de los efectos colaterales de estas drogas, tales como la alopecia (caída del cabello), fragilidad de uñas, etc.
Este tratamiento se puede realizar tanto previo como posterior a la cirugía; cuando es posterior al tratamiento quirúrgico se llama adyuvante, y si es previa a la cirugía se denomina quimioterapia neoadyuvante; ésta en un principio se usó para disminuir el volumen (tamaño) del tumor para bien poder hacer que una enfermedad fuese operable (cuando al diagnóstico era irresecable) o bien para tratar de realizar cirugías de menor envergadura como por ej. pasar de una cirugía radical a una cirugía conservadora siempre y cuando hubiera respuesta del tumor a estas drogas. En caso de usar este esquema de tratamiento neoadyuvante debemos cumplir en la medida de lo posible todo el tratamiento completo antes del próximo paso.


Hoy en día, de acuerdo con los oncólogos médicos que son quienes se encargan de planificar estos tratamientos, la paciente que sepamos que va a recibir quimioterapia preferiblemente deba recibirla antes y no después de la cirugía, ya que entre otras ventajas que disponemos es evaluar la respuesta de las células malignas ante los tratamientos, que si la aplicamos posterior a la cirugía no podemos conocer su quimiosensibilidad.
Disponemos de muchas drogas en el arsenal, unas se usan solas, otras de forma combinada y en diversos ciclos de administración.
Cirugía:
La cirugía del cáncer de mama la podemos clasificar de acuerdo a su extensión.
Conservadora o Preservadora: Es aquella cirugía donde resecamos la zona de la mama que contiene a la enfermedad, siempre teniendo en cuenta que debemos extirparla con márgenes libres y adecuados, esto significa que desde el borde de extirpación al borde tumoral debe existir una distancia mínima de tejido sano; esta distancia varía entre las diferentes escuelas pero se considera aceptable hoy en día para la mayoría por encima de los 5mm. Para realizar una cirugía conservadora y que haya un buen resultado estético debemos considerar inicialmente tanto el volumen de la mama como el volumen del área a extirpar. Una vez considerado este tema evaluamos igualmente el cuadrante (zona dentro de la mama donde se encuentre). En aquellos casos donde el tumor se encuentre detrás de la areola consideramos igualmente el margen igual que con los bordes.

Mastectomía: Consiste en la extirpación del volumen completo de la mama. Con la evolución de las diferentes técnicas de cirugía oncoplástica, es decir, técnicas de cirugía plástica y reconstructiva aplicada a la oncología, esta cirugía prácticamente se hace con reconstrucción inmediata o diferida, tema que tocaremos más adelante. La mastectomía puede ser total, o conservando piel, o piel más complejo areola pezón.
La reconstrucción puede ser inmediata o diferida, es decir en el mismo momento de la mastectomía o tiempo después. Se puede emplear implantes mamarios o tejido del propio cuerpo de la paciente mediante uso de colgajos, siendo los más comunes los rectos abdominales (TRAM) o del Dorsal Ancho. En ocasiones usamos combinaciones de ambas técnicas (implantes más colgajos del mismo cuerpo).
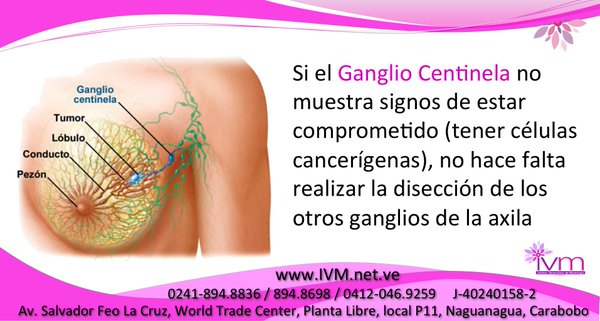
Capítulo aparte merece la disección axilar, extracción de los ganglios linfáticos de la axila del lado comprometido por el carcinoma; es un procedimiento quirúrgico necesario y que se realiza en el mismo tiempo de la cirugía en la mayoría de los casos y permite estatificar la enfermedad para la toma de decisiones de tratamiento (como pudimos leer en un artículo pasado cuando escribimos acerca del TNM).
La disección axilar se puede realizar de forma clásica (resecar los ganglios de los diferentes niveles) o a través del ganglio centinela, técnica que consiste en localizar y extirpar el primer ganglio que drena la mama, si este ganglio es negativo para malignidad no se continua la disección; si el ganglio es positivo se completaría la disección, pese a que en los últimos meses se han estado publicando experiencias y hay trabajos en curso tanto fuera como dentro del país donde NO se diseca el resto de la axila con un ganglio centinela positivo; tendremos que esperar el progreso de estos trabajos.
Nota: Para no herir la susceptibilidad de algunos lectores hemos omitido el hecho de publicar imágenes de pacientes reales bien durante la cirugía como de los resultados, tanto de cirugías conservadoras como sobre todo de mastectomías
Radioterapia:
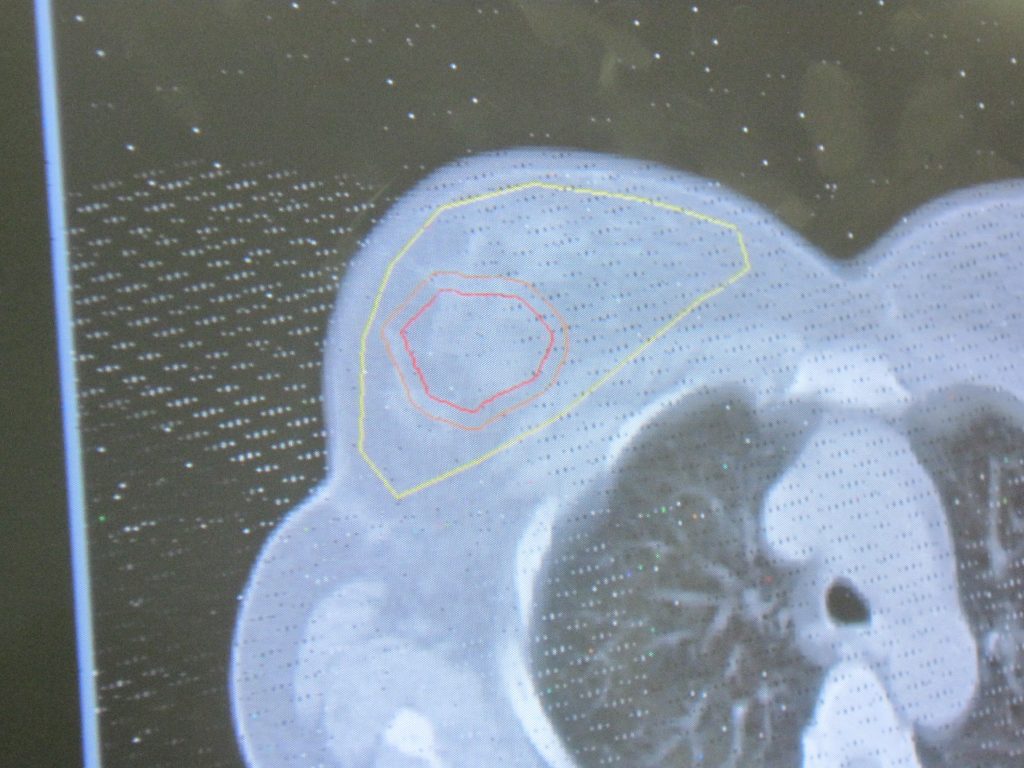
Es un tratamiento loco-regional, que consiste en la emisión de diferentes radiaciones sobre la mama y la axila, haciendo énfasis en el área donde se encontraba originalmente el tumor.
Es un tratamiento loco-regional, que consiste en la emisión de diferentes radiaciones sobre la mama y la axila, haciendo énfasis en el área donde se encontraba originalmente el tumor.
La Radioterapia siempre se debe aplicar cuando hagamos cirugía preservadora, y en algunos casos donde se practique mastectomía de acuerdo al criterio del equipo médico y siempre individualizando a cada paciente.

Manipulación hormonal:
Drogas que permiten en aquellos casos que el tumor sea receptores hormonales positivos bloquear dichos estímulos, bien a nivel de la pared celular o bien en el interior de esas células.
Tratamiento Diana:
Moléculas diseñadas para atacar directamente ciertas células que poseen una característica determinada. Son tratamientos mucho más nuevos, específicos para ciertas células y cuyos efectos colaterales son generalmente más discretos.
Como siempre destaco, esta es una información para el público en general, que no debería sustituir el criterio del mastólogo y/o oncólogo tratante; igualmente tratamos de minimizar el lenguaje técnico que en ocasiones pudiera llegar a confundir, lejos de aclarar que es el objetivo de este blog.
Como siempre esperamos que este artículo sea de utilidad, ayude a discernir en los próximos correos o mensajes que recibamos en nuestros correos o a través de las redes sociales.
®2016 – 2022 Dr. Humberto López-Fernández @mastologiaHLF
Si me quieres contactar haz click aquí
Si quieres suscribirte a la lista de correo para que te lleguen las novedades de primera mano, ve a este enlace



 2016 Dr. Humberto López-Fernández
2016 Dr. Humberto López-Fernández 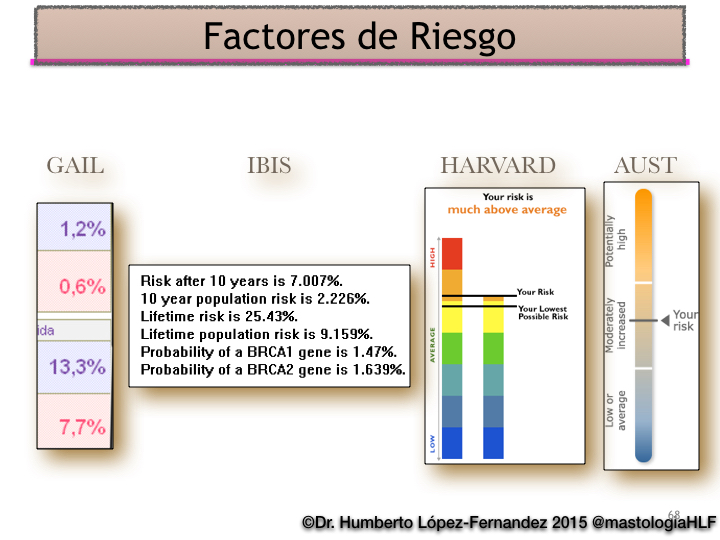

 Dieta:
Dieta:
 incluso
incluso  Alcohol:
Alcohol:


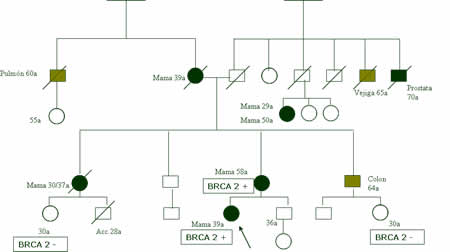
 En este 10% de casos hereditarios, la mayoría se deben a la mutación de unos genes que se llaman BRCA (1 y 2) aunque hay otros (PTEN, chek2); estos genes específicamente se encargan de reparar zonas dañadas del ADN, pero al estar mutados pierden esa capacidad y es cuando el ADN dañado aumenta la probabilidad que haya células que se multipliquen erráticamente y aparezca la enfermedad.
En este 10% de casos hereditarios, la mayoría se deben a la mutación de unos genes que se llaman BRCA (1 y 2) aunque hay otros (PTEN, chek2); estos genes específicamente se encargan de reparar zonas dañadas del ADN, pero al estar mutados pierden esa capacidad y es cuando el ADN dañado aumenta la probabilidad que haya células que se multipliquen erráticamente y aparezca la enfermedad.