Y porqué es importante no omitirla, incluso en tiempos de pandemia.
La palabra pesquisa según la RAE es la información o indagación que se hace de algo para averiguar la realidad de ellos o sus circunstancias, y puestos en el plano de la medicina sería el descubrir alguna patología antes de dar síntomas, que traducido en otras palabras, en fases iniciales; la labor de hacer pesquisa (en algunos países se le dice cribaje) se conoce como pesquisar o cribar (realizar cribado), ya que consiste en buscar dentro de la población en general la enfermedad asintomática. Antes de hablar de cómo hacemos pesquisa, y su justificación, cabe decir que hay dos tipos de pesquisa, la oportunística y la poblacional; ¿cuál es la diferencia?
Pesquisa poblacional, es aquella que se realiza según una planificación por parte del Estado, practicándose estudios a un determinado sector de la población en un lapso de tiempo definido; es la que se realiza en la mayoría de los países europeos por ejemplo.
Pesquisa oportunística es la que realizamos con la mujer que acude a consulta por su propio interés a la consulta queriendo ella realizarse los estudios; ésta es la pesquisa que se realiza en Venezuela ya que cómo nos hemos dado cuenta, el estado no las provee.
El método ideal para realizar la pesquisa (bien sea oportunística o poblacional) es la mamografía, y cómo hemos ya dicho en artículos anteriores, es por ser el único método que ha demostrado tener un impacto en la disminución de la mortalidad por el diagnóstico precoz
¿Cómo es que sabemos esto? pues desde la década de 1960 se ha visto que al diagnosticar en grupos de población casos de cáncer de mama diagnosticados gracias a los hallazgos de mamografía sin tener síntomas, a los 5 años ya se empezaban a observar una disminución, primero de casos avanzados, y segundo de la mortalidad; este estudio se desarrolló a partir del año 1963 y se llamó HIP (Health Insurance Program, una empresa de seguros de Nueva York). En este estudio evaluaron 31.000 mujeres entre 40 y 64 años. ya los 10 años la reducción de mortalidad del grupo que se hacía mamografía rutinaria de pesquisa fue un 30% menor al grupo que no se realizó pesquisa mamográfica.
¿Por qué la pesquisa la hacemos con Mamografía?
Esta es una pregunta que nos hacen con mucha frecuencia, y la respuesta tiene varias partes:
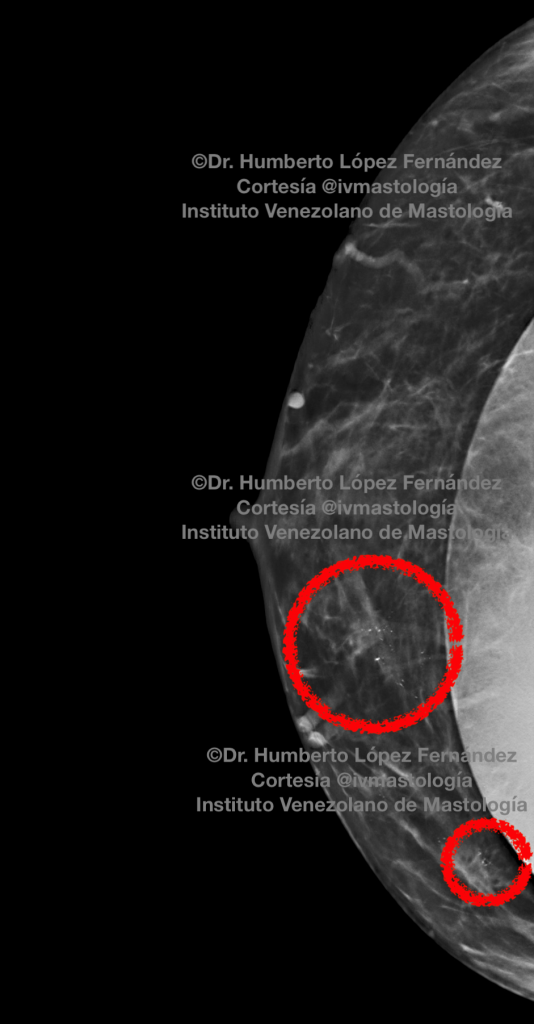
- Nos permite detectar signos de sospecha como son las microcalcificaciones que no se detectan tan fácilmente con otros métodos de imagen mamaria. Además las microcalcificaciones pueden reflejar lesiones malignas que no se palpan, incluso siendo de gran tamaño.
- Es un examen que es reproducible, la imagen es estática y permite que diferentes observadores la puedan analizar e interpretar bien sea al mismo tiempo o de forma asincrónica; mientras tanto la ecografía mamaria es muy operador dependiente y eso dificulta la evaluación multiobservador de la imagen.
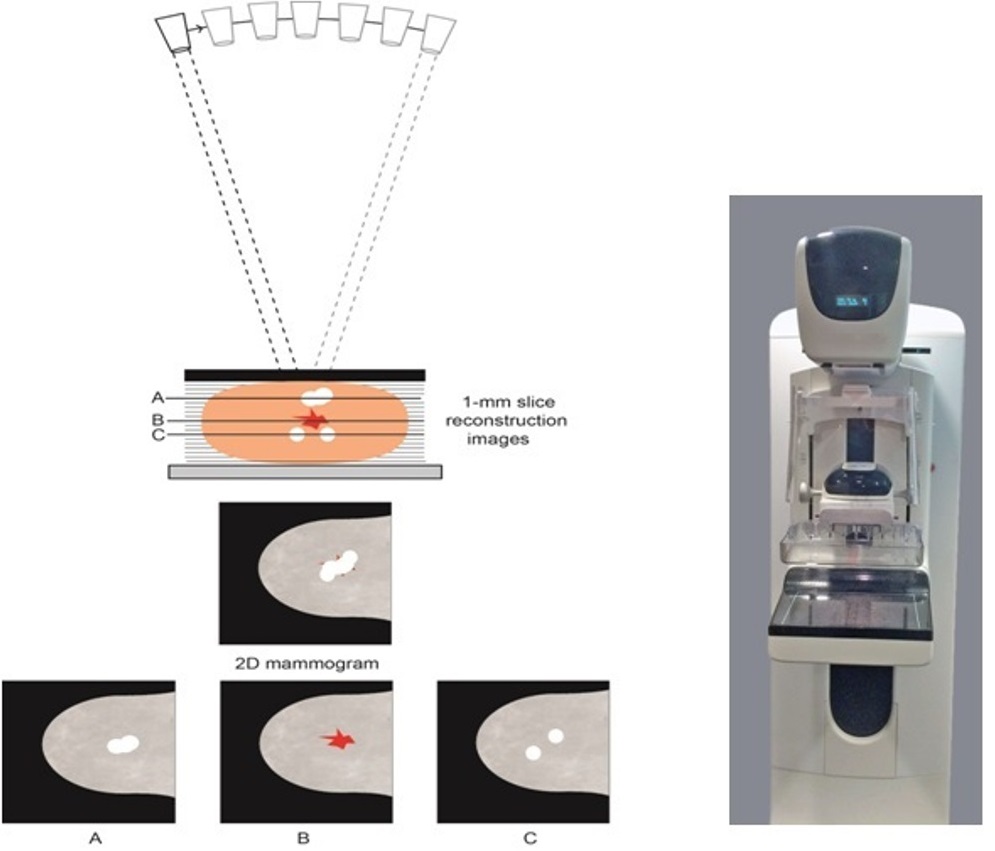
- Con las nuevas tecnologías de mamografía, como la Tomosíntesis «mamografía 3D», la tasa de detección de lesiones es mucho mayor, ya que logra identificar lesiones milimétricas.
Cortesía
Instituto Venezolano de Mastología
¿Todas las lesiones que se detectan son malignas?
Esta es una buena pregunta y la respuesta es NO, las imágenes mamarias detectan lesiones sospechosas, pero ellas como tal no ponen el nombre del diagnóstico, este se hará con pruebas adicionales que tienen como fin tener una biopsia (y que puedes leer haciendo clic AQUÍ).
En este orden podemos preguntarnos también, ¿se pueden identificar lesiones que sean sospechosas y que en realidad sean benignas?
Sí, puede pasar; con el advenimiento de nuevas y mejores técnicas como la ya nombrada tomosíntesis, su gran ventaja frente a la mamografía 2D tradicional es que además de detectar hasta un 40% más lesiones sospechosas, disminuye un 20% la realización de biopsias innecesarias, esto es, una lesión que en mamografía 2D se consideraba sospechosa al realizar el 3D en realidad se evidencia que no lo es. Si quieres leer más acerca de este tema, puedes hacer clic aquí
¿Cómo se hace la pesquisa?
Comenzando el artículo ya escribíamos que hay dos tipos de pesquisa, la poblacional la organiza el estado o región de acuerdo a la zona del mundo donde vivamos, y siguiendo parámetros médicos y modificados por otras variables como presupuesto, planifican citar a la población femenina que estén en un rango de edad determinado y con una periodicidad (frecuencia) determinada.
La pesquisa que realizamos en Venezuela es oportunística, es decir, que la mujer acude voluntariamente a realizar el estudio; en este orden de ideas, la Sociedad Venezolana de Mastología publicó en el año 2017 el último consenso de pesquisa del cual tuve el honor de ser uno de sus autores.

Consenso de detección temprana de cáncer de mama.
Este consenso sentó unas pautas, y podemos extraer algunas de las conclusiones que interesan para esta publicación, y son:
- Debe realizarse con equipos Digitales, y de preferencia Tomosíntesis.
- Debe ser realizada en unidades con personal preparado y experto.
- Debe ser con peridiocidad ANUAL.
- Con respecto a la edad de inicio (en poblaciones de riesgo promedio):
- Comenzar a los 40 años.
- Entre 35 y 40 años de acuerdo al análisis de riesgo que se realiza en consulta entre paciente y especialista.
- No existe un acuerdo generalizado en cuanto a la fecha de finalización de la pesquisa, somos de la opinión que mientras la mujer esté sana y con buena calidad y expectativa de vida se la debe realizar.
Ya cuando tenemos mujeres con alto riesgo, bien individual o familiar seguimos estrategias que ya son más individualizadas y si quieres leer más de este tema te invito a leer estos dos artículos.
¿Por qué es anual?
Ha sido el período de tiempo donde hemos visto que podemos detectar la mayor cantidad de lesiones de intervalo (las que aparecen entre dos estudios) sin que el estadio al momento del diagnóstico sea avanzado. Si se realiza cada dos años (aun a sabiendas que es el protocolo de pesquisa poblacional en algunos países) dejamos mucho tiempo para que una lesión pueda crecer, y en algunas ocasiones incluso que sea palpable; al otro extremo tampoco se justifica el realizarlas de rutina cada 6 meses, solamente cuando queremos evaluar ciertas lesiones en un seguimiento a corto plazo.
Espero que este artículo te haya ayudado a entender la importancia de la pesquisa, y la razón de realizarla de forma periódica.
Como siempre esperamos que este artículo sea de utilidad, ayude a discernir en los próximos correos o mensajes que recibamos en nuestros correos o a través de las redes sociales.
®2016 – 2022 Dr. Humberto López-Fernández @mastologiaHLF
Si me quieres contactar haz click aquí
Si quieres suscribirte a la lista de correo para que te lleguen las novedades de primera mano, ve a este enlace




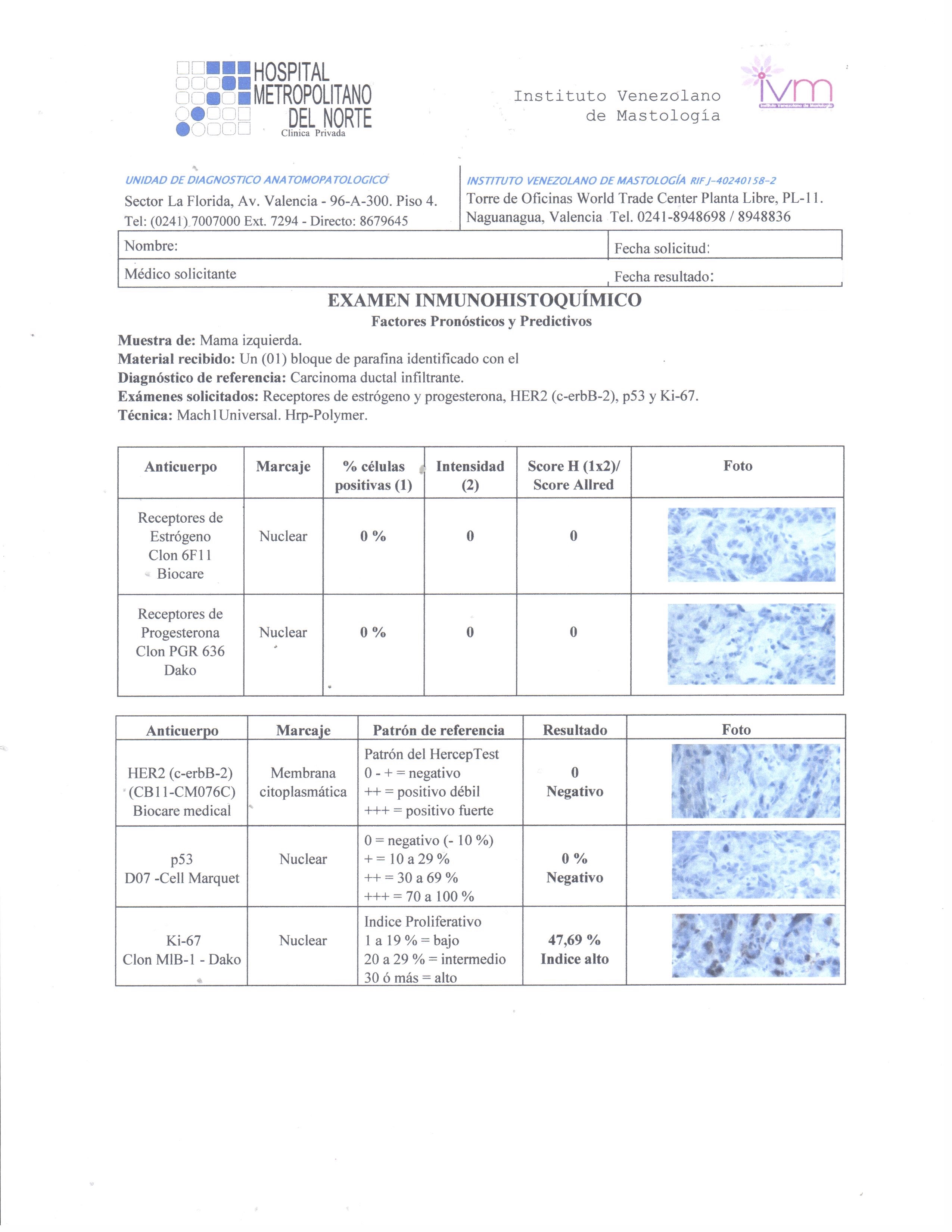
 Han surgido ya varias pruebas que analizan los tumores de mama de las pacientes de forma tal que nos dan información como la probabilidad de sobrevida en un tiempo determinado, y de acuerdo al tratamiento que se reciba (quimioterapia, manipulación hormonal, anticuerpos monoclonales, otros) cómo se podría modificar esta probabilidad.
Han surgido ya varias pruebas que analizan los tumores de mama de las pacientes de forma tal que nos dan información como la probabilidad de sobrevida en un tiempo determinado, y de acuerdo al tratamiento que se reciba (quimioterapia, manipulación hormonal, anticuerpos monoclonales, otros) cómo se podría modificar esta probabilidad.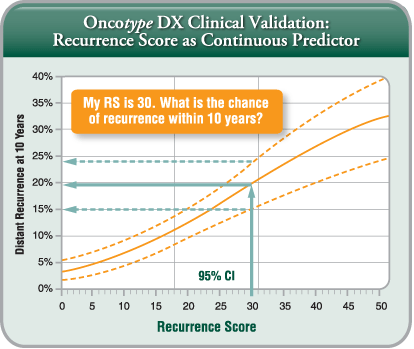 Como decíamos, existen diversas plataformas y es importante acotar que aunque cada una maneja una cantidad diferente de genes a estudiar no significa que sean coincidentes todos en todas las pruebas; en contrapartida estamos hablando que son pruebas que siguen siendo costosas y no siempre son accesibles, pero en todo caso nos ayudan a dirigir el tratamiento para que
Como decíamos, existen diversas plataformas y es importante acotar que aunque cada una maneja una cantidad diferente de genes a estudiar no significa que sean coincidentes todos en todas las pruebas; en contrapartida estamos hablando que son pruebas que siguen siendo costosas y no siempre son accesibles, pero en todo caso nos ayudan a dirigir el tratamiento para que 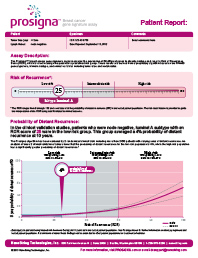 sea el más efectivo posible sin usar tratamientos innecesarios, de esta forma podría
sea el más efectivo posible sin usar tratamientos innecesarios, de esta forma podría mos tener mejores resultados, con menos efectos colaterales o al menos sin los efectos secundarios de los medicamentos que no necesitáramos.
mos tener mejores resultados, con menos efectos colaterales o al menos sin los efectos secundarios de los medicamentos que no necesitáramos.




 2016 Dr. Humberto López-Fernández
2016 Dr. Humberto López-Fernández 
 Desde hace unos días estamos viviendo la emoción de las Olimpíadas, y me comentaba un allegado «oye, siempre he visto una cantidad enorme de personas famosas, actrices, cantantes, políticas, etc que salen en los medios que tienen o han tenido cáncer de mama, pero realmente he visto muy pocas atletas, ¿por qué será esto?».
Desde hace unos días estamos viviendo la emoción de las Olimpíadas, y me comentaba un allegado «oye, siempre he visto una cantidad enorme de personas famosas, actrices, cantantes, políticas, etc que salen en los medios que tienen o han tenido cáncer de mama, pero realmente he visto muy pocas atletas, ¿por qué será esto?». Debemos comenzar diciendo que las atletas también pueden tener esta enfermedad, de hecho el 11 de agosto pero de 2012, Novlene Williams Mills, un atleta jamaiquina gana en el relevo 4×400 la medalla de bronce y tres días después le estaban sometiendo a una mastectomía bilateral por un cáncer de mama diagnosticado poco antes del inicio de los juegos.
Debemos comenzar diciendo que las atletas también pueden tener esta enfermedad, de hecho el 11 de agosto pero de 2012, Novlene Williams Mills, un atleta jamaiquina gana en el relevo 4×400 la medalla de bronce y tres días después le estaban sometiendo a una mastectomía bilateral por un cáncer de mama diagnosticado poco antes del inicio de los juegos.